第3回「“脳死下提供”と“心停止下提供”。異なる“手順”と異なる医療従事者の“苦悩”」
今回は、手順が大きく異なる「脳死下」と「心停止下」での臓器提供手順と、それぞれの臓器提供手順における、コーディネーターをはじめとする医療従事者の苦悩を解説します。
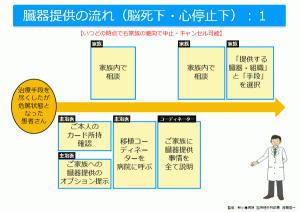
まず、どの臓器や組織を提供するかは、ご家族がコーディネーターと相談して決定します。脳死下の場合、心臓・肺・肝臓・腎臓・膵臓の提供が可能ですが、心停止下では腎臓の提供が主です。また、全ての臓器に共通して、肝炎ウイルス・エイズや白血病ウイルスなど特定の感染症や癌があったり、提供者の年齢や臓器の状態によって、提供が出来ないケースもあります。
■手順が詳細に規定されている脳死下臓器提供
脳死下臓器提供は、その手順が日本臓器移植ネットワークのホームページ内に詳細に記されており、画一的な提供手段が確立されています。なお、臓器移植においては、医療従事者の中にも提供側や移植を受ける側、外部からの医師など、さまざまな関係者が登場します。この項では、提供側の医師、外部のコーディネーターなど、できるだけ人物が把握しやすいようにお伝えします。
まず脳死判定は、脳神経外科あるいは救命科の専門医を含む提供側病院の主治医2名が外部のコーディネーターと共に行います。そして、脳死と判明すれば提供側病院の主治医が死亡診断書を作成します。これより後は、外部のメディカルコンサルタントの医師が管理を引き継ぎ、提供側病院の主治医は一歩下がって見守ることになります。そして、外部のネットワークスタッフらと、全国から集結した、臓器摘出を行う外部の移植医らが、臓器摘出の手順と、特別車両・新幹線・専用ジェット・ヘリなどの搬送方法を決定し手配します。
一方、同時進行で、選定された移植を受ける待機者は地元の病院に入院します。待機者の選定は、心・肺・肝・膵は全国から、腎は当該都道府県内から行われます。
全ての準備が整い、提供者がいよいよ手術室 へ搬入されます。しかし、手術台の上に移されても、すぐに手術が始まるわけではありません。手術室内の全スタッフが、黙祷を捧げ、臓器提供の崇高な意思に尊敬の念を表します。手術は、最も速く傷みやすい心臓から順に摘出・搬送されます。心・肺・肝・腎・膵を摘出した場合でも、約6~7時間程度で手術は終了し、提供者のご遺体は綺麗に整えられてご家族へと戻されます。勿論お体がバラバラになることも、醜くへこむこともありません。因みに、手術には麻酔医が同席しますが、麻酔を掛ける訳ではなく、点滴や輸血などの調節を行うだけです。
■臓器移植法の改正で脳死下提供の手順がスムーズに
ところで、この脳死下での臓器提供プロセスには、臓器移植法の改正で変化がありました。最も大きなポイントは、ご家族が脳死下提供を承諾する際の説明と手順です。旧臓器移植法では、まず、ご家族に法的脳死判定検査を行う承諾を得た後に、検査を実施していました。その結果、脳死状態の判定が出た後で、また改めて臓器を提供するか否かの説明を行っていました。
一方、改正法では、脳死判定検査は臓器提供を前提として行われるものとされているため、ご家族は、脳死判定検査の前に、「検査」と「脳死下臓器提供」の両方を一括して承諾するか否かを決めることになりました。承諾した場合、法的脳死と判明した時点が死亡時刻となり、そのまま臓器提供の手続きに進むことになります。臓器移植を行うための手続きが改正法によりスムーズになったといえます。
■短期集中でマンパワーを投入する脳死下臓器提供
このように脳死下臓器提供では微細な部分まで全てが決められ、多くの関係者で遂行されます。つまり脳死下提供は、ごく数日間で多くのマンパワーで全てがマニュアル通りに進められ、提供側主治医が介入する場所は殆どありません。そしてこれは、ネットワークや移植医にとって、都合に合わせて計画通りに遂行できる「比較的楽な」手段である一方、提供側病院にとっては、ある意味「他人が主導して、マニュアルに縛られる」手段と言えます。
■不定形で“現場力”が求められる心停止下臓器提供
続いて、心停止下臓器提供の手順を解説します。この項でも、提供側の医師、外部のコーディネーターなど、できるだけ人物が把握しやすいようにお伝えします。
心停止下臓器提供では、細かくチャートで示せるような画一した手段は決まっていません。提供者はおしなべて重篤な状態になっており、血圧は低く、数日あるいは数週間の内に心臓が止まることは明らかです。加えて気管内挿管や人工呼吸器、昇圧強心剤などが装着投与されていることがほとんどです。とはいえ、いつ心停止が訪れるのかは全く予測できず、摘出手術の予定は立てようがありません。外部のコーディネーターらは提供側病院の近辺に交代で待機し、心停止の時が近づくとすぐに対応できるよう準備します。しかし臓器の摘出を行う摘出医が提供病院内に常勤でいることは稀です。かといって、提供病院に勤務する外科や泌尿器科の医師が腎臓を摘出することはまずありません。そこで、提供側病院の主治医は当該都道府県内で指定されている特定の病院に勤務する摘出医に連絡します。摘出医、コーディネーター、待機者などの条件がそろった時に、提供者から臓器摘出が行われます。
■長期未定の重い負担が医師の意欲を低下させてしまう
様々な条件が合致して初めて可能となる心停止下臓器提供は、多くの関係者にとって、長期未定の重い負担がじわじわと続く移植方法です。
その1つが摘出医への連絡のタイミングです。心停止下臓器提供においては、摘出医の勤務病院と提供側病院までの距離や交通手段が重要な要素となります。かつて私が多くの腎臓提供に関わっていた病院と、摘出医が勤務する病院間は、高速道を用いても1時間以上の距離でした。もちろん、摘出医は本来勤務する病院で通常業務に従事していますし、手術や当直もあるはずです。しかし彼らは、心停止が近いとの連絡を受けると、手術器具一式を携えて提供病院へ急行します。しかし、到着前に心臓が停止すれば全ては水泡に帰し、また到着しても心停止が訪れなければ彼らはまた帰ります。この摘出医への連絡のタイミングを決断するのが、提供施設の主治医の重い任務なのです。
提供側病院もまた重い負担を抱えています。主治医自身も通常の激務をこなしますし、緊急手術などもあります。このような状況下において、常に提供者の状態を分単位で把握するのはとてつもない重責です。たとえ自宅に帰っても、心停止と摘出術のタイミングを心配しつづけてしまい、病院から1時間以上の距離に離れることも憚られます。さらに、そのストレスがいつまで続くのかが全く分からないのです。待機期間中は、医師のプライベートは皆無と言っても過言ではありませんし、当然、医師の家族にとっても相当な負担となります。
ほかにも、手術室に空室があるのか、摘出手術に就く手術部看護師が夜間や休日でも直ぐに急行できるのか、提供者が外傷死ならば警察の検視が必要なのか、担当の警察官をいつ呼ぶのかなど、主治医が関与せねばならない項目とそれに伴う心労は、脳死下臓器提供の比ではありません。そしてもし、臓器提供できない事態になれば、主治医は非常に落ち込むでしょうし、コーディネーターや移植医、そして何より移植を心待ちにしていた待機患者らを失望させてしまいます。
このように、心停止下臓器提供は、多くの関係者にとって、長期未定の重い負担がじわじわと続く手段なのです。この理不尽な負担や重責が嫌で、心停止下臓器提供に関与した医師らが、もうこりごりとその後の関与を避けることもあります。
■臓器提供に関与を続ける2つの「原動力」
私自身も、多くの心停止下腎臓提供に関与し、その困難さに疑問を感じることもありました。しかし、ある2つの理解が、その後も関与しつづける原動力になりました。1つは、コーディネーターとの話の中で得られた、「臓器提供に至らなくとも仕方がない。ダメな場合もある。それは縁がなかっただけ。臓器提供は無理に行う医療行為ではない。うまく出来たら幸運なのだ」という考え方です。当然と言えば当然です。「医学的にも社会的にも、臓器提供を絶対に成功させなければならない」と考えると、臓器提供は直ぐに破綻してしまうでしょう。
もう1つは、移植コーディネーターの素晴らしい遂行能力です。コーディネーターらは突然の臓器提供の知らせを受けて、遠方から直ぐに集まり、幾日間も滞在します。そして臓器提供の高度な医学知識を備え、かつ悲しみに沈むご家族への心からの対応能力も備えています。比較的若い年代の多いコーディネーターらの、素晴らしい知力・体力・実行力の助けを得て、提供側病院はこの困難な任務をやり遂げることができるのです。
次回では、以上の提供手段の相違点を踏まえ、移植医療の各関係者の思惑などを解説してみたいと思います。
※文中で使用しているスライドは、『医療ボードpro』へのダウンロード使用可能です(無料)。
⇒『移植医療(脳死下・心停止下提供)の実際』
吉開 俊一(国家公務員共済組合連合会 新小倉病院 脳神経外科部長)
1984年 九州大学医学部卒業
1991年 臨床大学院課程修了、医学博士取得
1993年 日本脳神経外科学会専門医取得
その後、脳血管障害、頭部外傷、脳腫瘍など、主に脳神経外科救急領域にて従事
2009年より現職