自然妊娠で生まれた子と不妊治療・生殖補助医療により生まれた子を比較
千葉大学は4月20日、エコチル調査の母子約7万8,000組のデータを用いて、生殖補助医療により生まれた子どもの3歳時点の神経発達について解析を行い、その結果を発表した。この研究は、エコチル調査千葉ユニットセンター・千葉大学予防医学センターの山本緑助教、森千里教授、エコチル調査の協力医療機関みやけウィメンズクリニックの三宅崇雄氏らの共同研究グループによるもの。研究成果は、「Reproductive Medicine and Biology」に掲載されている。
画像はリリースより
(詳細は▼関連リンクからご確認ください)
不妊症の治療法には、排卵誘発や人工授精を行う一般の不妊治療と、それでは妊娠が得られない場合に用いられる生殖補助医療(体外受精と顕微授精)がある。1978年に世界で初めて体外受精による赤ちゃんが生まれて以来、日本では出産年齢の高齢化とともに、生殖補助医療を利用する人が増えている。
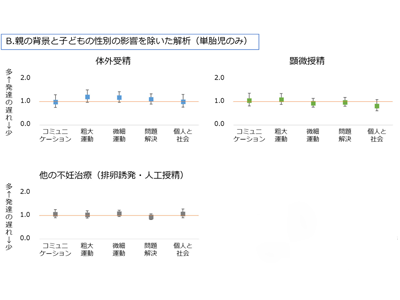
研究では生殖補助医療により生まれた子どもの精神神経発達について調べるため、エコチル調査に参加している子どもと母親のデータを利用し、体外受精、顕微授精、その他の不妊治療(排卵誘発・人工授精)により生まれた子どもと、自然妊娠で生まれた子どもについて、日本語版のASQ-3という質問票を用いて3歳時点の神経発達の遅れの頻度を比較した。
発達の遅れが疑われる頻度、自然妊娠より生殖補助医療、その他不妊治療で高い
対象者は、体外受精で生まれた子ども1,391人、顕微授精で生まれた子ども1,542人、その他の不妊治療で生まれた子ども4,071人、自然妊娠で生まれた子ども7万924人だった。親の背景を分析したところ、生殖補助医療(体外受精、顕微授精)、および生殖補助医療以外の不妊治療により妊娠したグループは、自然妊娠のグループよりも、母親と父親の年齢が高く、多胎妊娠、早産(妊娠37週未満の出産)、帝王切開、新生児の低出生体重(出生時の体重2,500g未満)の割合が高い傾向にあった。
発達の遅れが疑われる子どもの割合を自然妊娠と体外受精、顕微授精および生殖補医療以外の不妊治療により妊娠したグループで単純に比較した場合、生殖補助医療(体外受精や顕微授精)に限らず、排卵誘発や人工授精を行う不妊治療でも、発達の遅れが疑われる子どもが多いことが示された。
医療技術ではなく、親の年齢など不妊にかかわる要因と多胎妊娠が関係する可能性
一方、親の背景(年齢、出産経験、社会経済状況、基礎疾患など)と子どもの性別の影響を取り除いて解析を行うと、不妊治療と自然妊娠との差は減少。さらに妊娠合併症(糖尿病・妊娠糖尿病、妊娠高血圧症候群)と胎児の発育不良の影響を取り除いて解析を行うと、体外受精グループも自然妊娠との差はなくなった。さらに、単胎児(双子や三つ子ではない子ども)のみを対象として、親の背景と子どもの性別の影響を取り除いた解析を行うと、体外受精、顕微授精、他の不妊治療のいずれのグループも、自然妊娠との差はみられなくなった。
これらの結果から、生殖補助医療や他の不妊治療では、子どもの発達の遅れがやや多くみられたが、体外受精、顕微授精という治療技術そのものが原因とはいえず、主に、親の年齢など不妊にかかわる要因と多胎妊娠が関係している可能性が示された。
凍結胚移植や胚盤胞移植と自然妊娠との間では差はみられず
生殖補助医療で胚を子宮に戻す方法により、子どもの神経発達に違いがあるかを調べるため、凍結胚移植、胚盤胞移植(新鮮または凍結)により生まれた子どもと、自然妊娠で生まれた子どもの発達を比較した。その結果、凍結胚移植や胚盤胞移植と自然妊娠との間で、子どもの発達の遅れの頻度の差はみられなかった。
妊娠適齢期で妊娠・出産しやすい環境を整えることが、健全な発達につながる
生殖補助医療による妊娠は、自然妊娠と比べて、単胎児でも妊娠合併症や新生児の予後不良が多いことから、多胎妊娠だけでなく、不妊と関連した身体的な状態が要因となっている可能性が指摘されている。
研究から、生殖補助医療では自然妊娠と比べて子どもの発達の遅れが増加していたが、これは、体外受精、顕微授精、凍結胚移植、胚盤胞移植といった技術そのものに起因するとはいえず、主に、親の年齢など不妊にかかわる要因と多胎妊娠、およびそれによって生じる妊娠合併症や母体内での胎児の発育不全に起因する可能性が示された。
「今後は、加齢による妊孕性(妊娠する能力)の低下や妊娠・分娩に伴うリスク増加について人々の理解を深めてもらうことや、保育施設や育児休暇取得制度の充実など子育てしやすい社会をつくり、妊娠適齢期で妊娠・出産しやすい環境を整えることが、子どもたちの健全な発達につながると考えられる」と研究グループは述べている。
▼関連リンク
・千葉大学 ニュース・イベント情報




